Crossfit®… ¿Una mala palabra?
LIC. DARIO BACCHIDDU
En los últimos años el Crossfit® ha ganado popularidad a nivel mundial, por su modo innovador de entrenamiento global, donde incluye ejercicios de alta y moderada intensidad con un enfoque en movimientos…

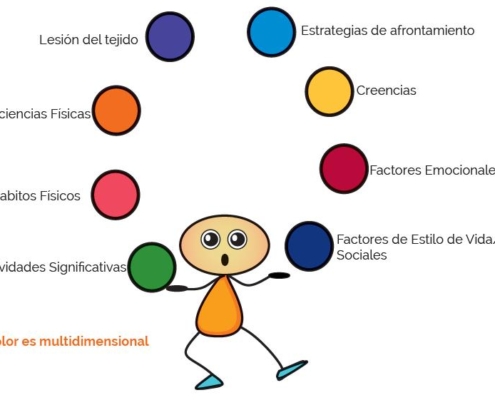
Las lesiones de tejido blando solo necesitan PEACE AND LOVE
Lic. Federico Williams
federicowilliams@gmail.com
Las lesiones de tejido blando como esguinces de diversas articulaciones o lesiones musculares, entre otras, son muy comunes en distintos deportes y muchas veces la rehabilitación…

La mano del boxeador
Lic. Perrone Marcelo L.
El Boxeo es uno de los deportes de combate más antiguos, pudiéndose clasificar como una disciplina de golpeo según sus principios tácticos-estratégicos, donde el atleta usa sus puños para golpear a…

Información sobre el Dolor Lumbar
Lic. Santiago Soliño – Lic. Andrés Pierobón
El dolor lumbar es muy común
Si estás leyendo esto, posiblemente tenes o tuviste alguna vez dolor de espalda. De hecho, casi todos vamos a tener dolor de espalda alguna…
Un punto de vista sobre el control motor
Lic. Federico Villalba
Si un paciente realiza un movimiento que no es “agradable” a los ojos escrutiñadores del kinesiólogo, somos nosotros los que tomamos el mando y nos obstinamos en “corregirlo”. Una frase característica…
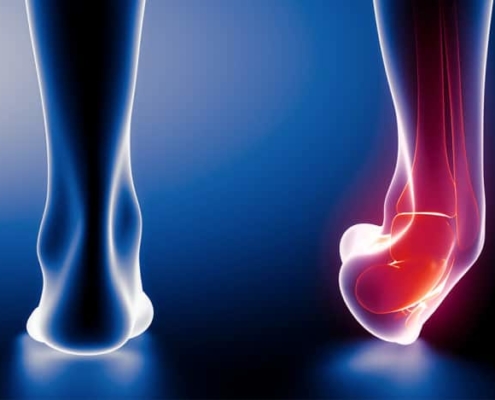
Es solo otro simple esguince de tobillo
Lic. Santiago Soliño
El esguince de tobillo es una lesión subestimada, ya lo dijimos previamente.1
A pesar de que es la primera causa de lesión en la mayoría de los deportes, suele ser menospreciada tanto por los deportistas…

Analizando la Dieta Cetogénica o Keto
Autores: Lic. Federico Cillo, Lic. Maria De Gregorio
Desde su divulgación en 1920 como tratamiento para la epilepsia, y más tarde para la obesidad, en la última década gran parte de la investigación ha intentado entender los…

Propuesta de intención preventiva
La importancia de una visión psico-social
Psicóloga especialista en deporte Lic. Camila Posadas Morales
En el estudio de la lesión deportiva nos encontramos con tres aspectos que se relacionan entre sí: la realidad…

El valor de la educación sobre las Conmociones Cerebrales en los deportes de combate
Lic. Marcelo Perrone
La Conmoción Cerebral (CC) es un problema creciente e importante de la salud pública, siendo el deporte una causa común de la misma. Como agravante, su incidencia en el deporte puede ser mucho mayor ya que…

Criterios de alta y retorno al campo en pacientes post cirugía LCA
Lic Agustín Baldjian
Una de las decisiones más importantes y responsables como profesionales de salud luego de una lesión severa, es la vuelta al campo y el alta definitiva. Personalmente creo que estos criterios toman aún más…
